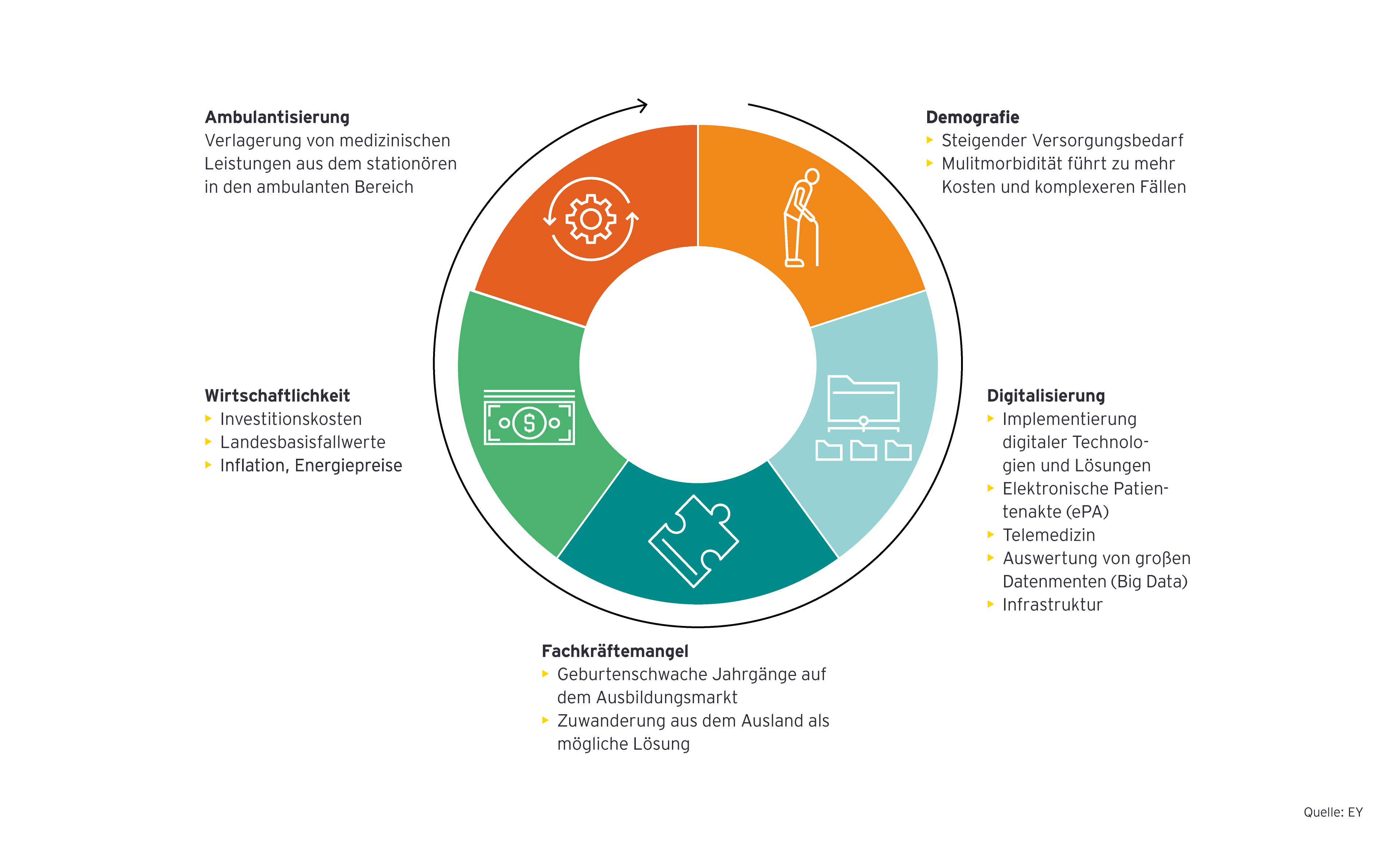
Auch durch die Ambulantisierung, also die sukzessive Verlagerung medizinischer Leistungen aus dem stationären in den ambulanten Bereich, wird der Bedarf nach einer Reform der Gesundheitsversorgung ersichtlich. Verschärfend wirkt das Problem der Fachkräftesicherung, -gewinnung und -ausbildung. Vielen Kliniken fällt es seit Jahren schwer, ausreichend qualifiziertes Personal zu finden. Ein Grund dafür sind die geburtenschwachen Jahrgänge, die in den kommenden Jahren in den Arbeitsmarkt eintreten. Die Zuwanderung von Fachkräften aus dem Ausland kann dieser Entwicklung nur begrenzt entgegenwirken.
Angesichts dieser beispielhaften Entwicklungen ist es entscheidend, dass das Finanzierungssystem für Krankenhäuser reformiert wird, um eine tragfähige, bedarfsgerechte und zukunftsfähige Versorgung sicherzustellen. Überlegungen dazu bestehen seit geraumer Zeit, durch die Pandemie wurde die Debatte jedoch verzögert.
Derzeit ist die sehr heterogene Krankenhauslandschaft in Deutschland geprägt durch eine hohe Anzahl von Krankenhäusern mit unterschiedlichen Versorgungsstufen und Spezialisierungen. Das bestehende DRG-System (Diagnosis Related Groups) basiert auf einer Vergütung von Fallpauschalen und hat in den letzten Jahren zu einem erheblichen Druck auf die Krankenhäuser geführt.
Im Jahr 2021 gab es rund 1.900 Krankenhäuser (öffentliche, freigemeinnützige und private), die über eine Kapazität von 483.606 stationären Betten verfügten. Dabei ist eine hohe Anzahl Krankenhäuser im ländlichen Raum zu beobachten. Etwa 1.130 Kliniken – und damit die Mehrheit – sind gemeinnützig oder in öffentlicher Trägerschaft. Die restlichen Einrichtungen werden von privaten Anbietern betrieben. Für das Jahr 2033 wird eine Krankenhausanzahl von 1.250 prognostiziert. Dies entspricht einem Rückgang um 34 Prozent. Derzeit betrachten rund 69 Prozent der Kliniken ihre wirtschaftliche Perspektive als besonders dramatisch und kurz- bis mittelfristig als existenzgefährdend. Kaum ein Krankenhaus kann seine Ausgaben aus den laufenden Einnahmen decken.
Das bestehende Vergütungssystem der Krankenhäuser ist träge und enthält keine Ausgleichsmechanismen, mit denen Reaktionen auf kurzfristige Entwicklungen möglich sind. Exemplarisch dafür stehen die Energiepreiskrise und die rapiden inflationsbedingten Kostensteigerungen, denen die Krankenhäuser derzeit ausgeliefert sind – und das, obwohl diskretionär Direkterstattungen von Energiemehrkosten aus den Mitteln des Wirtschaftsstabilisierungsfonds an zugelassene Krankenhäuser vorgesehen sind. Zwar sind im System Stellschrauben zur Kostenanpassung in Form von (Landes-)Basisfallwerten entwickelt worden,. doch diese entfalten nicht die erforderliche Wirkung zur Sicherung der Einnahmenseite und können kurzfristig auftretenden Veränderungen oft nichts entgegensetzen.
Die finanziellen Herausforderungen zwingen viele Krankenhäuser dazu, Kooperationen voranzutreiben, Fusionen einzugehen oder den Betrieb einzustellen. Es besteht dringender Handlungsbedarf, um das Überleben vieler Kliniken zu sichern. Nun gilt es, den Fokus auf die sektorenübergreifende Zusammenarbeit zu legen und die dafür erforderlichen Rahmenbedingungen zu schaffen.
Aktuelle Herausforderungen im Gesundheitswesen
Kapitel 1
Vorschläge zur Krankenhausreform
Beim aktuellen Reformansatz von Bund und Ländern besteht noch viel Verhandlungsbedarf
Im Zuge der Reformbestrebungen der aktuellen Wahlperiode hat die vom Gesundheitsministerium eingesetzte Regierungskommission für eine moderne und bedarfsgerechte Krankenhausversorgung im Dezember 2022 einen Reformvorschlag vorgestellt. Die Ziele der Krankenhausreform umfassen eine Entökonomisierung, die Sicherung und Steigerung der Behandlungsqualität sowie die Entbürokratisierung des Systems.
Bereits kurz nach der Veröffentlichung des Reformvorschlags äußerten viele Akteure ihre Bedenken in unterschiedlichen Aspekten. Insbesondere gab es Kritik seitens der Länder, die teilweise bereits eigene Reformansätze begonnen hatten. Viele Kliniken zweifeln überdies daran, dass die Krankenhausreform wesentliche Verbesserungen bringen wird. Lediglich 11 Prozent erwarten, durch die Reform mehr Personal gewinnen zu können. Immerhin befürwortet die Mehrheit der Krankenhäuser die Ergänzung der Fallpauschalen durch Vorhaltepauschalen. Allerdings hegen die Krankenhäuser keinerlei Hoffnung, dass die Reform Bürokratie und wirtschaftlichen Leistungsdruck abbauen wird. Zwei Drittel der Einrichtungen halten die Ankündigung der Entökonomisierung für ein leeres Versprechen und ganze 91 Prozent erwarten keine Entlastung bei der Bürokratie.
Als Ergebnis langer Verhandlungen zwischen Bund und Ländern wurde am 10. Juli 2023 ein gemeinsames Eckpunktepapier beschlossen. Nach der Sommerpause hat das Bundesministerium für Gesundheit (BMG) einen Gesetzentwurf zur Anhörung veröffentlicht (Krankenhausversorgungsverbesserungsgesetz – KHVVG). Dieser wird folgend im Bundestag beraten und soll im begleitenden Bundesratsverfahren verabschiedet werden. Das Inkrafttreten wird zum 1. Januar 2024 angestrebt, der exakte Zeitpunkt steht noch unter Vorbehalt.
Auch mit dem vorliegenden Gesetzentwurf zum KHVVG sind noch viele Fragen offen und auf politischer Ebene besteht weiterer Konkretisierungs- und Verhandlungsbedarf. Dennoch ist ein Blick auf die potenzielle Ausgestaltung bereits jetzt zielführend, da davon auszugehen ist, dass die vereinbarten Eckpunkte das Krankenhauswesen in den nächsten Jahren stark umwälzen werden und im weiteren Beratungsprozess die wesentlichen Maßstäbe und Ziele unverändert bleiben.
Wesentliche inhaltliche Eckpunkte sind insbesondere die Einführung einer Vorhaltefinanzierung mit verbundener leistungsabhängiger Vergütung und bundeseinheitlichen Leistungsgruppen sowie Qualitätskriterien für die Krankenhäuser. Hinzu kommt eine Umwandlung bestehender, in der Regel kleinerer Häuser in sektorenübergreifende Versorger.
Im Kern bleibt die Rollenverteilung zwischen Bund und Ländern unverändert. Die Länder behalten weiterhin die Hoheit über die Krankenhausplanung, stehen jedoch gleichzeitig auch in der Verantwortung der dualen Krankenhausfinanzierung.
Die Abkehr von einem ausschließlich auf Fallpauschalen beruhenden System wird als wichtiger Teil der Lösung der bestehenden Probleme verankert. Statt des bisherigen aDRG-Systems sollen künftig sowohl eine fallmengenunabhängige als auch eine fallmengenabhängige Komponente zur Anwendung kommen. Zudem soll es eine gestaffelte Vergütung von Vorhalteleistungen geben, die sich an den Versorgungsstufen der jeweiligen Krankenhäuser orientiert und nach dem Eckpunktepapier bei durchschnittlich 60 Prozent der DRG-Vergütung liegt. Unabhängig von der Zahl der Patienten und den Fällen sichert diese Vorhaltevergütung grundsätzlich die Aufrechterhaltung von Krankenhausstrukturen.
Zuschläge sind für Bereiche wie Pädiatrie, Geburtshilfe, Schlaganfallversorgung, spezielle Traumatologie, Intensivmedizin und Notfallversorgung geplant. Die vollständige Refinanzierung der Pflege in Krankenhäusern bleibt unverändert und erfolgt nach dem Selbstkostendeckungsprinzip durch das Pflegebudget. Die Vorhaltevergütung wird insgesamt auch an weitere Faktoren wie beispielsweise die Umsetzungsgeschwindigkeit der einzelnen Einrichtungen gekoppelt werden.
Ein weiterer Bestandteil der Reformpläne ist die Einteilung der Krankenhäuser in drei Levels. Diese soll lediglich auf Bundesebene stattfinden und keinen Einfluss auf die Krankenhausplanung der Länder nehmen. Diese Levels umfassen die Kategorien wohnortnahe Grundversorgung (Level I), Regel- und Schwerpunktversorgung (Level II) und Maximalversorgung (Level III). Grund für die Einteilung ist das geplante Transparenzgesetz des Bundesministeriums für Gesundheit, das Daten über das Leistungsangebot und die Qualitätsaspekte der Krankenhäuser zur Steigerung der Transparenz veröffentlichen möchte. Das Gesetz ist ebenfalls in Vorbereitung.
Jedem Krankenhaus sollen Leistungsgruppen zugewiesen werden. Dabei hängt die Zuweisung von bestimmten Voraussetzungen wie beispielsweise personeller und apparativer Ausstattung ab. Das Modell der Leistungsgruppen stützt sich unter anderem auf Vorarbeiten in Nordrhein-Westfalen (NRW) und kann bei inhaltlichem Bedarf erweitert werden. Ob die Qualitätskriterien der Leistungsgruppen eingehalten werden, überprüft der Medizinische Dienst (MD). Dabei soll nach Möglichkeit kein zusätzlicher bürokratischer Aufwand entstehen. Der MD wird im Rahmen dieser Reform weiterentwickelt.
Darüber hinaus sind einheitliche Qualitätskriterien geplant, um sicherzustellen, dass Kliniken bestimmte Leistungen erbringen können. Bund und Länder erarbeiten und verantworten gemeinsam die Festlegung und Weiterentwicklung der Leistungsgruppen. Dabei nutzen sie Qualitätskriterien, die durch eine zustimmungsbedürftige Rechtsverordnung festgelegt werden. Die zuständige Landesbehörde weist den Krankenhäusern einzelne Leistungsgruppen per Bescheid zu. Voraussetzung dafür ist, dass ein Krankenhaus die Qualitätskriterien für die jeweilige Leistungsgruppe erfüllt. Dazu gehören auch verwandte Leistungsgruppen, die an demselben Standort zu erbringen sind. Die Kriterien sind grundsätzlich am Standort des Krankenhauses zu erfüllen. Es sind aber auch Kooperationen und Verbünde zulässig.
Die Reform sieht keine Erhöhung des Budgetrahmens vor, sondern wird das bestehende Erlösvolumen lediglich umverteilen. Zusätzliche Mittel sind nur in sehr begrenztem Umfang vorgesehen.
Eine weitere relevante Vorgabe des Reformvorhabens besteht darin, dass das Erlösvolumen neu verteilt wird und grundsätzlich keine Erhöhung des bestehenden Budgetrahmens vorgenommen werden soll. Zusätzliche Mittel sind nur in sehr begrenztem Umfang für zusätzliche Aufgaben oder temporär vorgesehen.
Das Eckpunktepapier präzisiert zudem den Umgang mit Sicherstellungszuschlägen, die erhalten bleiben sollen. Die Bereiche Pädiatrie, Geburtshilfe, Stroke Unit, spezielle Traumatologie, Intensivmedizin und Notfallversorgung erhalten neben den bisherigen Sicherstellungszuschlägen einen zusätzlichen, nach Leistungsumfang gestaffelten Zuschlag. Hierfür werden seitens der gesetzlichen Krankenversicherungen (GKV) zusätzliche Mittel bereitgestellt.
Sektorenübergreifende Versorger (Level-Ii-Krankenhäuser) sind spezielle Krankenhäuser, die stationäre Leistungen erbringen und eine wichtige Rolle bei der sektorenübergreifenden Versorgung spielen. Dabei kann es sich um verschiedene Einrichtungen wie Primärversorgungszentren, Gesundheitszentren oder ambulant-stationäre Zentren handeln. Diese Versorger gewährleisten eine medizinische Betreuung vor Ort, indem sie unterschiedliche Fachgebiete und Leistungen miteinander verknüpfen und sich eng mit anderen Gesundheitsdienstleistern abstimmen.
Leistungen werden so aus der stationären Versorgung immer stärker in die ambulante Versorgung überführt. Level-Ii-Krankenhäuser dürfen nur bestimmte stationäre Leistungen erbringen, die durch bundesgesetzliche Vorgaben festgelegt werden. Grundsätzlich liegt die Entscheidung zur Leistungszuordnung bei den Ländern. Der konkrete Leistungsgegenstand und der Leistungsumfang des jeweiligen sektorenübergreifenden Versorgers werden durch Verhandlungen auf Ortsebene vereinbart.
Es ist wichtig, dass diese Krankenhäuser die Qualitätskriterien für die jeweiligen Leistungen erfüllen. Zusätzlich zu den allgemeinen stationären Behandlungen können sie nun unter anderem ambulante Leistungen, AOP-Katalogleistungen, Hybrid-DRGs, Institutsambulanzleistungen, belegärztliche Leistungen und bestimmte Pflegeleistungen anbieten. Die Besonderheit beziehungsweise das Neue der Level-Ii-Krankenhäuser liegt unter anderem in der Abrechnung der Leistungen. Die Vergütung erfolgt in Form von krankenhausindividuellen Tagessätzen.
Hierin sind etwa die Kosten für die stationäre Pflege in der unmittelbaren Patientenversorgung auf bettenführenden Stationen berücksichtigt. Der Tagessatz umfasst darüber hinaus auch den Leistungserbringeranteil von fest angestellten Ärzten. Im Übergangszeitraum erfolgt zunächst eine Teilnahme an der Vergütungssystematik der anderen Krankenhäuser. Anschließend kommen die krankenhausindividuellen Tagessätze zur Anwendung. Die Einrichtungen sollen außerdem zu wesentlichen Bestandteilen in der ärztlichen und pflegerischen Aus- und Weiterbildung werden.
Kapitel 2
Offene Punkte im Gesetzgebungsverfahren
Bis zum geplanten Inkrafttreten der Krankenhausreform 2024 sind noch einige Fragen zu klären
Bis zu einem finalen und verabschiedeten Gesetzentwurf ist es jedoch noch ein weiter Weg. Krankenhäuser haben bislang noch keine verlässliche Basis für weitere Planungen. Dies führt zu großer Unsicherheit, die im Weiteren durch ein zügiges Gesetzgebungsverfahren abgebaut werden sollte. Speziell die unsichere Perspektive bis zu einem Inkrafttreten im Jahr 2024 stellt noch viele Krankenhäuser vor Herausforderungen in der unmittelbaren Zukunft.
Die Ausgestaltung der Finanzierung ist ein zentrales Thema des Reformvorhabens. Die Details werden für den weiteren Weg entscheidend sein. Dazu gehört zunächst die Mischfinanzierung aus Vorhalte- und Fallpauschalen, die sich in Kombination mit der Leistungsgruppenzuordnung unterschiedlich auf einzelne Krankenhäuser auswirken kann.
Des Weiteren sehen weder das Eckpunktepapier noch der Gesetzenwurf KHVVG eine Regelung für die Finanzierung des Transformationsprozesses und Übergangszeitraums vor. Hieraus erwächst die Fragestellung nach einem zusätzlichen Strukturfonds, um die erforderlichen Investitionen tätigen zu können. Auch die kurzfristige Übergangsfinanzierung bis zum Inkrafttreten des Gesetzes ist nach wie vor offen und sorgt für Aufsehen bei den Krankenhäusern. Die Sorge ist groß, dass ein wesentlicher Teil der Krankenhäuser das Ende des Anpassungszeitraums nicht mehr erleben wird. Nach Einschätzung von Experten müssten für den geplanten Transformationsprozess rund 25 bis 50 Milliarden Euro für die nächsten 15 Jahre zur Verfügung gestellt werden.
Die Sorge ist groß, dass ein wesentlicher Teil der Krankenhäuser das Ende des Anpassungszeitraums nicht mehr erleben wird.
Ebenfalls nicht konkretisiert ist bislang die Zukunft der Investitionskostenfinanzierung, die bei den Ländern liegt. Diese findet keine Präzisierung im Eckpunktepapier, soll jedoch offenbar – wie auch die Planungshoheit – bei den Ländern verbleiben.
Eine neue Komponente, die im Reformvorschlag erwartet wird, sind Zuschläge für die überregionale Koordination von Versorgungsleistungen, die sich in erster Linie an Maximalversorger richten. Die genaue Höhe wie auch die entsprechenden Voraussetzungen hierfür sind offen und regelungsbedürftig.
Zuletzt entsteht durch die Einführung der sektorenübergreifenden Versorger (Level-Ii-Krankenhäuser) eine neue Vergütungssystematik für diese. Das Eckpunktepapier sieht dafür mittelfristig krankenhausindividuelle Tagessätze mit Degression vor. In der Übergangsphase erfolgt die Teilnahme an der Vergütungssystematik anderer Krankenhäuser. Perspektivisch soll allerdings eine sektorenübergreifende Vergütung etabliert werden. Denkbar wären hier Hybrid-DRGs. Weitere Details lässt das Papier unbestimmt. Zudem wird es sicherlich auch im Bereich der definierten Hybrid-DRGs noch Erweiterungen und Konkretisierungsbedarf geben.
Durch den Gesetzwurf KHVVG liegen nun zu einigen bislang unbestimmten Punkten Regelungsvorschläge vor. Dazu gehören zum Beispiel die Öffnungsklauseln auf Landesebene. An vielen Stellen wird die Rolle der Länder als Krankenhausplaner definiert. Einzelheiten und mögliche Abweichungen von den Vorgaben des Bundes werden für Kontroversen sorgen, weil sie als hoch relevant erscheinen. Ein weiteres Beispiel dafür ist auch die Zuweisung zu Leistungsgruppen: die Länder sollen dem Entwurf zufolge künftig Krankenhäusern Leistungsgruppen zuordnen. Voraussetzung für die Zuweisung ist die Erfüllung der jeweils geltenden Qualitätskriterien. Länder können zwar Krankenhäusern auch Leistungsgruppen zuweisen, wenn die Qualitätskriterien nicht erfüllt sind. Allerdings soll die nachfolgende Rechtsverordnung Bestimmungen enthalten, für welche Leistungsgruppen diese Ausnahmen gelten können und für welche dies ausgeschlossen wird. Die Versorgung für alle Patienten in allen Regionen auf einem vergleichbar hohen Niveau soll so langfristig gesichert sein.
Gleichzeitig ist zu bedenken, dass die geplante Ausweitung der Transparenz und der Strukturqualität nicht automatisch zu einer besseren Ergebnisqualität führt. Im Sinne eines Qualitätswettbewerbs muss auch die Prozessqualität durch Leistungsanreize berücksichtigt werden. Die Auswirkungen dieser Maßnahme werden nicht unerheblich sein. Dabei stellt sich auch die Frage, inwiefern diese Einteilung einen Mehrwert bietet. Denn bereits jetzt stehen viele Daten der Krankenhäuser in Form von Qualitätsberichten öffentlich zur Verfügung. In diesem Kontext fällt ein großes Manko auf: Der niedergelassene Sektor wird nicht einbezogen. Er wird lediglich bei den sektorenübergreifenden Versorgern als Kooperationsebene genannt. Dennoch fehlen insbesondere in diesem Bereich Daten und Instrumente, um die ganzheitliche Versorgung auf regionaler Ebene einschätzen zu können.
Das Thema der Leistungsgruppen und der jeweiligen Zuordnung wird sich enorm auf die Krankenhäuser auswirken. Dies kann schon jetzt anhand der aktuellen Beschreibung vorausgesagt werden. Fragen, die sich nun daraus ergeben, sind unter anderem: Wie genau werden die Qualitätskriterien aussehen? Wie sehen die Gestaltungs- und Kooperationsmöglichkeiten aus? Wie gestaltet sich die Zuweisung auf regionaler Ebene?
Viele Punkte im beschlossenen Papier bieten Ansätze zur Lösung zentraler Probleme der Krankenhäuser und wälzen gleichzeitig die Krankenhauslandschaft enorm um. Es gibt Hinweise darauf, dass Anreize zu Kooperationen und Fusionen geschaffen werden. Gleichzeitig werden dadurch auch innovative Lösungsansätze wie zum Beispiel Schließungs- und Nachnutzungskonzepte gefördert. Allerdings lassen viele der dargestellten Themen noch zahlreiche Fragen offen.
Kapitel 3
Aus Theorie wird Praxis – konkrete Auswirkungen auf Krankenhäuser
Der Reformansatz wird die gesamte Krankenhauslandschaft tiefgreifend verändern
Will man die Auswirkungen der geplanten Reform betrachten, ist eine Unterscheidung nach verschiedenen Gruppen erforderlich. Im Folgenden liegt der Fokus auf den Leistungserbringern – Krankenhäuser aller Größen – und auf Krankenhausplanern.
Insgesamt lässt sich sagen, dass die Reform durch die Leistungsgruppenzuordnung die größten Auswirkungen haben wird. Diese betrifft die komplette Krankenhauslandschaft, von sektorenübergreifenden Versorgern bis hin zu Universitätskliniken.
Nach heutigem Stand erfolgt die Zuweisung der Leistungsgruppen durch die Landesbehörden. Der Zuweisungsmechanismus ist genauso unklar wie die Anzahl der Krankenhäuser, die eine bestimmte Leistung in einer Region erbringen dürfen. Somit ist anzunehmen, dass Krankenhäuser in urbanen, dicht besiedelten Räumen in eine stärkere Wettbewerbssituation kommen werden. Es ist anzunehmen, dass besonders Maximalversorger mit einer Ausweitung ihres Versorgungsauftrags rechnen können, weil sie aufgrund der hohen Fallzahlen und einer meist besseren personellen und apparativen Ausstattung die Anforderungen an die Leistungserbringung besser erfüllen. Nicht zu vernachlässigen sind hier die Qualitätskriterien, die neben den regionalen Besonderheiten die Basis der Zuteilung bilden.
Der Grundgedanke der Reform ist sicher der Richtige und eine Konsolidierung im Krankenhausmarkt ein logischer und sinnvoller Schritt – Gleichzeitig ist die Praxistauglichkeit der Reform noch nicht gegeben und momentan gibt es mehr offene Fragen als zielführende Antworten. Speziell die strategische Aufstellung der Häuser wird schlussendlich überlebenswichtig sein!
Die Folgen der Level-Einteilung zur Steigerung der Transparenz sind ebenfalls für alle Krankenhäuser von großer Bedeutung. Hier liegt ein besonders starker Fokus auf der Qualität. Schon jetzt ist es möglich, Informationen zur Anzahl von Eingriffen oder zum Leistungsspektrum zu erhalten. Jedoch ist zu erwarten, dass durch das neue Transparenzgesetz noch viele weitere Daten an die breite Öffentlichkeit getragen werden. Das Bundesministerium für Gesundheit strebt eine grafische Aufbereitung dieser Daten inklusive einer Wertung an, sodass Krankenhäuser mit geringeren Fallmengen in bestimmten Leistungsgruppen mit zusätzlichen Einbußen rechnen sollten.
Die beschriebenen Maßnahmen führen zwingend zu Fusionen, Kooperationen, Schließungen und neuen Versorgungsformen – eine Folge, die im deutschen Gesundheitswesen bekannt ist und auch unter bestimmten Voraussetzungen begrüßt wird. Dies führt aufgrund der Umverteilung auf lange Sicht zu einer Verbesserung der Personalsituation bei den bestehenden Krankenhäusern. Auch hier ist davon auszugehen, dass Einrichtungen mit einem breiten Spektrum zu den potenziellen Gewinnern zählen werden. Dies wird auch durch die Ausgestaltung der ärztlichen Weiterbildung begünstigt, die an großen Krankenhäusern mehr Möglichkeiten bietet. Diejenigen Einrichtungen, deren Leistungsspektrum sich reduzieren wird, treten in einen starken Wettbewerb mit größeren Krankenhäusern.
Die Umwandlung von Krankenhäusern zu sektorenübergreifenden Versorgern wird vor allem kleinere Krankenhäuser treffen und wegen der veränderten Finanzierungssystematik immense Folgen haben.
Ein weiterer Punkt, der bei den Auswirkungen zu berücksichtigen ist, sind die Zuschüsse für Koordinationsaufgaben. Diese stellen eine Neuerung dar und eröffnen somit ein neues Geschäftsfeld, insbesondere für Universitätskliniken. Die Beauftragung für die Aufgaben erfolgt durch die Länder. Der genaue Umfang wie auch die Vergütung sind noch unklar.
Ebenfalls herausfordernd ist die Umwandlung von Krankenhäusern zu sektorenübergreifenden Versorgern. Diese wird vor allem kleinere Krankenhäuser treffen und durch die veränderte Finanzierungssystematik immense Folgen haben. Auch die generelle Gestaltung des Versorgungsgeschehens wird sich hier durch die Einbeziehung des niedergelassenen Sektors verändern, angefangen bei der Etablierung der Möglichkeit von pflegerischen Leistungen über den bundeseinheitlichen Leistungsrahmen bis hin zur Einschränkung der Teilnahme an der Notfallversorgung.
Die Reformvorschläge werden von weiteren Entwicklungen im Krankenhauswesen überlagert und verstärkt. Der anhaltende Rückgang stationärer Behandlungen wird neue Behandlungsformen und ein Abschmelzen der Bettenkapazitäten zur Folge haben. Dies stellt auch die Krankenhausplanung vor die Aufgabe, in geeigneter Weise Steuerungsgrößen jenseits der Planbetten zu entwickeln.
Sowohl auf kommunaler als auch auf Landesebene werden die Krankenhausplaner die Folgen der geplanten Reform zu spüren bekommen. Als höchste Priorität auf kommunaler Ebene muss eine flächendeckende Versorgung sichergestellt werden. Hier stellt sich die Frage, inwieweit Kommunen gestalterischen Einfluss nehmen können. Erste Hinweise gibt es insbesondere im Bereich der Level-Ii-Krankenhäuser. Gleichzeitig ist auch hier die Finanzierung von hoher Bedeutung. Die geplante Vorhaltefinanzierung leistet einen positiven Beitrag zur Sicherung der wirtschaftlichen Situation von Krankenhäusern und könnte insbesondere kleinere Einrichtungen vor der Insolvenz bewahren, sofern sie die geforderten Qualitätskriterien erfüllen.
Für die Landespolitik, die für die Krankenhausplanung zuständig ist, sind die bundeseinheitlichen Vorgaben sowie die Möglichkeiten für Abweichungen und Öffnungen ausschlaggebend. Den Ländern werden gemeinsam mit dem Bund die Definition der Leistungsgruppen und die Hoheit über sie zugewiesen. Diese einheitliche Vorgabe gilt es auf Landesebene anzuwenden und eine bedarfsgerechte, flächendeckende und den Qualitätsstandards entsprechende Versorgung sicherzustellen. Dabei sollte die Planung der Notfallversorgung einbezogen werden und es ist zu beachten, dass der gesamte Prozess ohne eine Budgetausweitung erfolgt. Damit steigt die Anforderung an die Länder, diese Aufgabe zu meistern und die Investitionskostenfinanzierung an die veränderten Bedarfe anzupassen.
Kapitel 4
Konkrete Lösungsansätze: Wie sehen die nächsten Schritte aus?
Krankenhäuser sollten sich bereits heute auf die sich ändernden Gegebenheiten vorbereiten
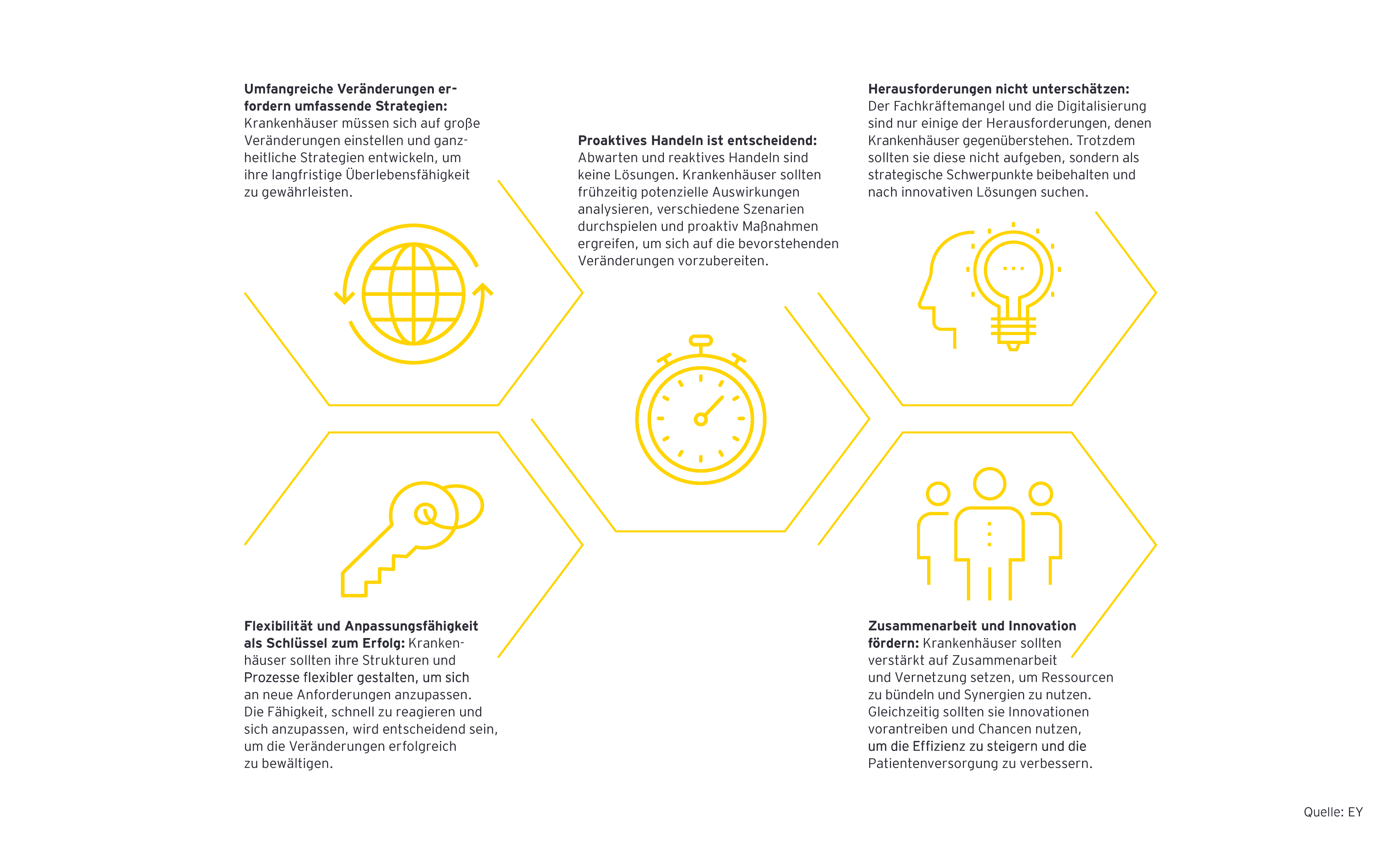
Eine abschließende Beurteilung der Auswirkungen ist aufgrund der noch ausstehenden Konkretisierung noch nicht möglich. Es steht fest, dass die Umsetzung des Reformvorschlags zu erheblichen Veränderungen im Gesundheitswesen und der Krankenhauslandschaft führen wird. Je nach Ausgestaltung können sich unterschiedliche Chancen und Risiken ergeben. Nun gilt es, die Entwicklungen differenziert zu beleuchten und bereits bei der Entstehung der Reform wichtige Impulse zu geben. Daneben besteht schon jetzt die Möglichkeit, Strategien für die Zukunft auszuarbeiten, um den Veränderungen nicht unvorbereitet zu begegnen.
Die Veränderungen werden vor Ort in vielen Fällen tiefgreifend sein und manche Häuser bis ins Mark treffen. Aber man muss und darf sich den Entwicklungen nicht tatenlos hingeben. Wichtig ist es, Vorbereitungen zu treffen und das Thema Change-Management nicht zu vernachlässigen.
Zunächst gilt es für alle Krankenhäuser, parallel zu den Reformverhandlungen sowohl interne Analysen hinsichtlich des Leistungsspektrums zu erstellen als auch die äußeren Einflüsse im Blick zu behalten. Dabei ist eine umfassende Umfeldanalyse wichtiger denn je. Insbesondere die Patientenströme im jeweiligen Einzugsgebiet, das Fachabteilungsspektrum der Mitbewerber und Kooperationsmöglichkeiten sollten hier näher untersucht werden.
Weiterhin gilt es, sämtliche Maßnahmen zur Bindung und Gewinnung von Fachkräften zu ergreifen und keine voreiligen Entscheidungen beispielsweise in Form von Schließungen zu treffen. Vorsicht und Vorausschau sind hingegen bei geplanten Investitionen geboten. Diese sollten vor allem in kleineren Einrichtungen aufgrund des potenziellen Wegfalls von Fachabteilungen gründlich geprüft werden. Auch kurzfristige Optimierungsansätze wie zum Beispiel ein Energiecheck zur Erhöhung der Energieeffizienz sind sinnvolle Maßnahmen.
Große Krankenhäuser sollten sich außerdem auf das potenziell veränderte Leistungsspektrum und den damit einhergehenden Zuwachs an Fällen einstellen. Hier gilt es, den Fokus insbesondere auf die Personalsituation und die Wartezeiten zu legen. Außerdem sollten sich Maximalversorger auf die potenzielle Übernahme von Koordinationsaufgaben einstellen und vorbereitende Maßnahmen treffen. Auch das Thema der Kooperationen kann frühzeitig untersucht werden. Die Grundlage dafür bietet eine intensive Analyse der Krankenhauslandschaft in der entsprechenden Region.
Auch mittelgroße Häuser sollten Kooperationsmöglichkeiten prüfen und erste Lösungsansätze entwickeln. Wie bei allen anderen Krankenhäusern sollten dabei das derzeit gebotene Leistungsspektrum und die potenzielle Entwicklung nach der Reform zugrunde liegen. Realistische Analysen zu Erhaltungs- im Vergleich zu Schließungsszenarien sind hier unvermeidbar.
Kleine Krankenhäuser müssen sich detailliert mit der neuen Versorgungsform der sektorenübergreifenden Versorger auseinandersetzen. Diese bietet eine große Chance für die Verzahnung der Sektoren wie auch für das Überleben kleinerer Einrichtungen. Allerdings bestehen hier noch viele ungelöste Herausforderungen, zu denen insbesondere die Vergütungsform zählt. Auch hier ist es unerlässlich, die mögliche Leistungsgruppenzuordnung durchzuführen, basierend auf den Ergebnissen Kooperationskonzepte zu erstellen und diverse Szenarien im Hinblick auf Erhaltung, Umgestaltung oder Schließung durchzuplanen. Auch das Thema Nachnutzungskonzepte darf im Rahmen einer strategischen Planung nicht fehlen.
Ein großer Handlungsspielraum besteht auf der Ebene der Krankenhausplaner. Themen wie Masterplanung für den Bereich Bau und Sanierung gehören dringend auf die Agenda. Auch die Raum- und Versorgungsplanung kann bereits nach dem Vorbild des NRW-Modells vorbereitet beziehungsweise weiterentwickelt werden. Im nächsten Schritt sollte ein Zielbild durch mögliche Fusionen und Kooperationen sowohl zwischen den Krankenhäusern als auch zwischen den Sektoren konzipiert werden. Dies gilt für die kommunale Planung, aber auch für diejenige auf Landesebene – bestenfalls in engster Abstimmung.
Ebenfalls nicht zu vernachlässigen ist die Chance für alle Krankenhäuser, die mit der zunehmenden Ambulantisierung einhergeht. Mehr ambulante Eingriffe verkürzen die durchschnittliche Verweildauer. Dies führt zu zusätzlichen personellen und räumlichen Kapazitäten und bietet eine realistische Lösung für den Fachkräftemangel, was zudem einen positiven Effekt auf die Qualität hat.
Der Deutschen Krankenhausgesellschaft zufolge werden sich stationäre Behandlungen in den kommenden zehn Jahren um ein Fünftel reduzieren. Tragfähige Ambulantisierungskonzepte sind daher unerlässlich.
Die Deutsche Krankenhausgesellschaft geht von einer Abbaurate von 20 Prozent der stationären Fälle in den nächsten zehn Jahren aus und unterstützt diese Entwicklung. Dennoch ist der Weg dorthin entscheidend und auch die Art und Weise, wie sich diese Abbaurate sowohl regional als auch nach Krankenhausgröße entwickelt. Damit zählt ein Ambulantisierungskonzept zu den wichtigsten Aufgaben zur Vorbereitung auf die erwarteten Veränderungen. Neben den Vorteilen im Hinblick auf die Personalsituation können so sowohl die Ausgaben- als auch die Einnahmenseite optimiert werden. Der Aufbau der dafür erforderlichen Infrastruktur sowie eine sorgfältige Planung und Umsetzung sollten zeitnah erfolgen.
Einen wesentlichen Lösungsansatz bietet die Digitalisierung. Die Implementierung digitaler Technologien und Lösungen kann die Effizienz und Qualität der medizinischen Versorgung verbessern, gleichzeitig aber auch einen beträchtlichen Aufwand und Investitionen erfordern. Dennoch steht die Einführung elektronischer Patientenakten weit oben auf der Agenda. Eine umfassende elektronische Dokumentation ermöglicht einen nahtlosen und sicheren Informationsaustausch zwischen den Gesundheitseinrichtungen und den behandelnden Ärzten. Dadurch können Doppeluntersuchungen und -behandlungen vermieden und Medikationsfehler minimiert werden. Eine ähnliche Wirkung entfaltet auch die Telemedizin, durch die medizinische Leistungen über große Entfernungen erbracht werden können. Insbesondere in ländlichen Regionen mit einer geringeren Krankenhausdichte ist dies von großer Bedeutung.
Die digitale Transformation erfordert jedoch auch eine entsprechende Infrastruktur, IT-Sicherheit und Datenschutzmaßnahmen. Krankenhäuser müssen in die erforderliche Technologie investieren und ihre Mitarbeitenden in der Nutzung digitaler Werkzeuge schulen. Darüber hinaus müssen einheitliche Standards und Schnittstellen geschaffen werden, um einen reibungslosen Informationsaustausch zwischen den verschiedenen Gesundheitseinrichtungen zu gewährleisten. Um die Digitalisierung im Gesundheitswesen erfolgreich umzusetzen, ist eine enge Zusammenarbeit zwischen Politik, Gesundheitseinrichtungen, Industrie und Forschungseinrichtungen erforderlich. Es bedarf einer klaren Digitalisierungsstrategie und ausreichender finanzieller Mittel, um die Potenziale der Digitalisierung voll ausschöpfen zu können.
Die Digitalisierung bietet enorme Chancen für die Krankenhausversorgung. Durch den Einsatz moderner Technologien wie KI-basierter Lösungen und Telemedizin können wir die Effizienz steigern, den Fachkräftemangel abschwächen und die Versorgung in ländlichen Regionen verbessern. Eine nachhaltige Integration digitaler Lösungen ist dabei entscheidend, um die Herausforderungen des 21. Jahrhunderts im Gesundheitswesen zu bewältigen.
Die geplante Krankenhausreform ist ambitioniert und greift tief in das Gesamtsystem ein. Die Klärung der vielen Details auf einer noch unklaren Datenbasis wird viel Zeit in Anspruch nehmen, sodass eine Fristverschiebung denkbar ist. Auch durch das neue Transparenzgesetz ist mit neuen Erkenntnissen zu rechnen. Insgesamt wird der Erfolg der Reform maßgeblich durch die Ausgestaltung der Finanzierungssystematik beeinflusst. Erfahrungen aus Prozessen der Transformation und der Restrukturierung liefern hier wertvolle Grundlagen für Verantwortliche auf allen Ebenen.
Zusammenfassung der wesentlichen Punkte
Unsere Autor:innen:
- Fabian Binöder: fabian.binoeder@parthenon.ey.com
- Florian Benthin: florian.benthin@parthenon.ey.com
- Ulrich Steinbach: ulrich.steinbach-external@de.ey.com
- Alexandra Ischanka-Penk: alexandra.ischanka-penk@parthenon.ey.com
- Kübra Boz: kuebra.boz@parthenon.ey.com
- Helena Aurich: helena.aurich@parthenon.ey.com
Fazit
Die intensiven Veränderungen und Auswirkungen, die auf die Gesundheitsreform folgen dürften, machen entsprechende Maßnahmen unumgänglich. Offene Kommunikation, umfassende Mitarbeiterbeteiligung und die Einbindung aller relevanten Stakeholder sind Schlüsselfaktoren für eine zielgerichtete Veränderung. Eine frühzeitige Vorbereitung, kontinuierliches Monitoring und Feedback im Prozess ermöglichen eine bestmögliche Anpassung an die Auswirkungen der Reformen.




